Protocolo de taquiarritmias do ACLS: o que fazer na hora H!
Sabemos da frequente presença de taquiarritmias no dia a dia de quem faz plantões. Mas qual o protocolo de taquiarritmias do ACLS? Será que é sempre a mesma coisa? E será que na hora H nós sabemos o que fazer? Muitas dúvidas podem surgir a partir desse assunto, mas é exatamente pra te ajudar a esclarecer tudo isso que estamos aqui.
Para começar, sugiro que você faça o nosso Desafio ACLS, que é grátis, interativo, rápido e traz um caso em que o desfecho do paciente de um caso clínico está em suas mãos! A depender de como você conduza a situação, por meio das perguntas que você vai responder, o paciente pode sobreviver ou vir a óbito. Topa encarar o desafio para saber se você está afiado no assunto e depois voltar aqui para compartilhar seu resultado com a gente nos comentários e saber mais sobre o protocolo de taquiarritmias do ACLS? É só clicar AQUI.
Agora vamo lá!

O que é taquicardia ou taquiarritmia?
Taquicardias ou taquiarritmias são quando temos uma frequência cardíaca acima de 100 bpm (batimentos por minuto), e de bate pronto devemos classificá-la em estável ou instável. E, se instável, se a instabilidade é pela taquiarritmia. É improvável que uma frequência cardíaca menor que 150 bpm esteja causando instabilidade hemodinâmica.
Quais são os critérios de instabilidade da taquiarritmia?
Antes de entrarmos especificamente em cada uma das taquiarritmias, devemos lembrar os critérios de instabilidade, que são facilmente lembradas pelos 5 D’s:
- Dor torácica;
- Dispneia;
- Diminuição do nível de consciência;
- Desmaio;
- Diminuição da pressão arterial;
Segundo o Protocolo de Taquiarritmias do ACLS, devemos dividir nosso raciocínio em Taquiarritmias de QRS estreito e de QRS largo (QRS largo se > 0.12 ms, ou maiores do que 3 quadradinhos no ECG) e entre intervalo R-R regular e irregular.
Lembre-se para a vida, a primeira coisa a ser feita para esse paciente é o famoso MOV (monitorização, oxigênio e acesso venoso), porém o ACLS deixa claro que não se deve retardar a cardioversão elétrica em caso de franca instabilidade hemodinâmica. Caso tenha um aparelho de dextro (HGT) disponível, faça ou peça para alguém fazer.
Não vou entrar no assunto sobre cardioversão elétrica nesta postagem pois já temos um post no site que explica o passo a passo. Dá uma olhada!
ACLS e Taquiarritmias de QRS estreito com R-R regular
- Taquicardia sinusal é a primeira das taquiarritmias que falaremos. A taquicardia sinusal é sempre compensatória a algum evento (sepse, hemorragia, crise de ansiedade, etc). Diferente das outras, a cardioversão elétrica aqui não só não resolverá a situação, como provavelmente vai aumentar a frequência cardíaca! Devemos procurar e tratar a causa base!
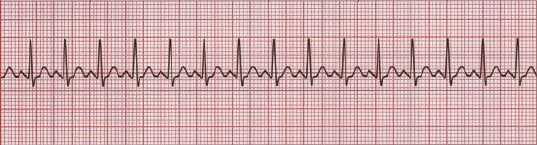
- Flutter atrial: arritmia atrial de QRS estreito e R-R regular. Vale lembrar que o flutter é uma das taquiarritmias mais subdiagnosticadas no dia a dia e sempre que tiver um ECG com frequência cardíaca de 150 bpm cravada na prova ou no PS devemos lembrar dela. Segundo o ACLS, essa taquiarritmia deverá ser tratada da seguinte forma:
– Se instabilidade hemodinâmica, deve-se proceder com cardioversão elétrica começando por 50 J, sendo que essa arritmia normalmente responde a cardioversão;
– Se estabilidade, segundo o Protocolo de Taquiarritmias do ACLS, deve-se realizar beta bloqueador, bloqueador dos canais de cálcio e considerar consulta com um especialista. Todas as drogas para o flutter tem indicações e contraindicações e em alguns casos devem ser associadas a anticoagulação;
– No ECG abaixo, veja um Flutter atrial 2:1, com o famoso dente de serra (sinal da seta).
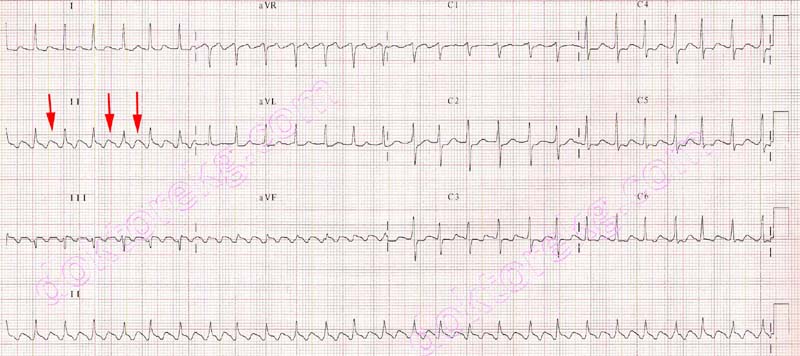
- Taquicardia supraventricular (ou reentrante nodal atrioventricular): arritmia de QRS estreito e R-R regular, tem uma frequência cardíaca normalmente entre 180 – 200 bpm, mas pode variar entre 110 – 250 bpm.
– Se instabilidade, segundo o Protocolo de Taquiarritmias do ACLS, a conduta nesse caso é cardioversão elétrica, começando com 50 J. Porém, é sabido que mesmo em caso de instabilidade hemodinâmica, podemos tentar usar a adenosina, devido a alta taxa de reversão da arritmia com essa droga;
– Se estabilidade, podemos usar uma das 3: a manobra vagal; a manobra de Valsalva modificada; e a adenosina IV, na dose de 6 mg na primeira tentativa e 12 mg na segunda tentativa.

E já aproveitando: se você ainda tem dúvidas sobre a interpretação de um ECG, já passou da hora de saná-las, hein? Pra você ficar craque nisso, fizemos e e-book gratuito ECG Sem Mistérios que mostra tudo o que todo médico precisa saber sobre esse exame, incluindo as 5 principais etapas na hora da análise sistemática de um ECG. Corre lá e faz já download pra ler no seu próximo intervalo!
Taquiarritmias com QRS estreito e R-R irregular
- Fibrilação atrial: talvez a arritmia mais famosa entre todas, consiste em QRS estreito, R-R irregular, ausência de onda P e tremor da linha de base;
– Se instabilidade, segundo o protocolo de Taquiarritmias do ACLS, a conduta é cardioversão elétrica começando com 120 J. Devemos ficar atentos se é a FA que está causando a instabilidade ou se ela é apenas a consequência, individualizando caso a caso;
– Se estabilidade, devemos proceder ao controle de ritmo ou de frequência a depender do contexto clínico e ponderar sobre anticoagulação.
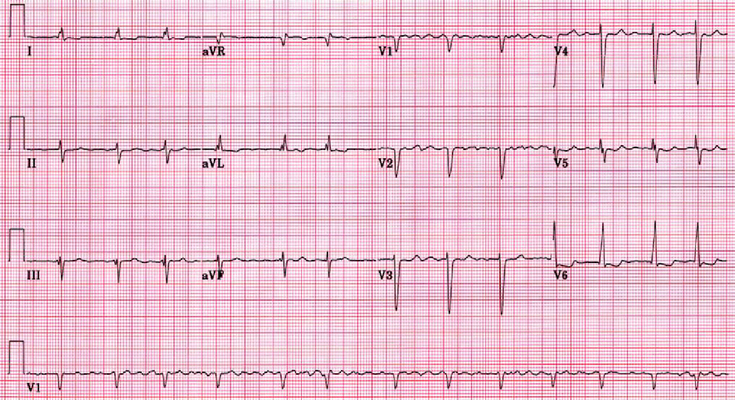
Taquiarritmias de QRS largo
Antes de começar a falar sobre as arritmias de QRS largo, queria ponderar sobre um assunto. Cerca de 80% das arritmias de QRS largo são ventriculares, porém em alguns casos temos taquicardias supraventriculares com condução de aberrância. Temos alguns critérios que utilizamos para diferenciá-las, sendo o mais fácil o de Vereckei (se onda R inicial em avR, isso é uma taquicardia ventricular), além do critério de Brugada.
Segundo o Protocolo de Taquiarritmias do ACLS, caso você esteja inseguro, saiba que a maioria das taquicardias de complexo largo (complexo amplo) tem origem ventricular.
Taquiarritmias com QRS largo e R-R regular
- Taquicardia ventricular (TV) monomórfica: representa cerca de 80% das TVs, normalmente associada a alguma doença cardíaca de bas (mas raramente, pode ser idiopática). Recebe o nome “monomórfica” pois o complexo QRS tem a mesma forma.
– Se instabilidade, segundo o Protocolo de Taquiarritmias do ACLS a conduta é cardioversão elétrica com 100 J inicialmente. A TV monomórfica normalmente responde bem à cardioversão elétrica;
– Se estabilidade, caso o QRS seja regular e monomórfico, deve-se considerar a adenosina, pois 20% das taquicardias de QRS largo são supraventriculares; se não houver reversão pode-se tentar a infusão de antiarrítmicos (procainamida, amiodarona e sotalol).

Taquiarritmias com QRS largo e R-R irregular
- Taquicardia ventricular polimórfica: arritmia de R-R irregular, com complexo QRS largo e de morfologia distinta entre eles. Dividimos em 2 grandes grupos (o ACLS não divide nesses grupos, porém, devido ao contexto de pandemia e o aumento no uso da hidroxicloroquina, vou pincelar sobre o assunto com vocês!): TV polimórfica de Qt curto e TV polimórfica de Qt longo;
– TV Polimórfica de Qt curto:
- Se estável pode-se considerar metoprolol EV (5 mg, com intervalo de 5 minutos, no máximo 3 vezes) ou amiodarona;
- Se instável, a cardioversão elétrica é a conduta a ser realizada, com 200J. Caso o choque não seja liberado ao acionar o botão, deve-se desligar a sincronização do aparelho, pois o cardioversor pode não reconhecer o momento certo de liberar o choque pela variação dos QRS (Fica o alerta: o ACLS manda desfibrilar direto!);
– TV Polimórfica de Qt longo (Torsades de pointes – torção das pontas):
- Se paciente hemodinamicamente instável deve-se realizar a desfibrilação elétrica e fazer sulfato de magnésio 2g EV em 15 minutos;
- Se hemodinamicamente estável, fazer sulfato de magnésio 2 g EV em 15 minutos;
- Em ambas, reponha potássio e cálcio se os valores séricos estiverem reduzidos, corrija a causa do Qt longo (Vale lembrar que a hidroxicloroquina é causa de Qt longo, por isso a importância do assunto) e considere o uso de marca passo provisório para aumentar a frequência cardíaca.

E agora?
Essas 6 arritmias que estudamos são as mais comuns no dia a dia, então é muito importante o conhecimento delas. Se você quiser tirar outras dúvidas sobre situações que podem aparecer no seu plantão no pronto-socorro, como bloqueio atrioventricular, dá uma olhada no nosso e-book O que você precisa saber antes de dar plantão em um lugar novo. Na Academia Medway, você encontra esse e vários outros materiais gratuitos de medicina de emergência, incluindo e-books e aulas 100% online.
Antes de nos despedirmos, também queria te convidar para o nosso Grupo do Telegram, o Monstros da Emergência. Lá você recebe conteúdos diários para aprender a conduzir casos graves com segurança. Todo dia uma dica valiosa diferente para você dominar o PS! É GRÁTIS, então é só clicar AQUI e acessar.
Aproveita e segue a gente no nosso Instagram! Lá a gente dá várias dicas pra você aprender a conduzir casos graves com segurança.
Até mais!

Dhiego Campostrini
Nascido em 1990. Médico graduado em 2014. Formado em Clínica Médica pelo Hospital Santa Marcelina-SP. Atual residente na disciplina de Cardiologia da UNIFESP-EPM. Ex-preceptor, médico concursado do Hospital do Servidor Público Municipal - SP. Apaixonado por aprender e ensinar; fascinado pela Medicina.
Você também pode gostar







